Заболявания на храносмилателната система, Здравето от А до Я
Панкреатитът е сериозно състояние – ето как се лекува!
Панкреатитът е възпаление на задстомашната жлеза – важен за храносмилането и обмяната орган.
Панкреатитът може да бъде остър, с внезапно начало и последващо пълно възстановяване, или хроничен, който се развива бавно и води до трайно увреждане на жлезата.

Причини и симптоми
Съществуват няколко причини за острия панкреатит, най-честите от които са заболяване на жлъчния мехур и алкохолизъм. Тези две болести са причина за 80% от случаите на хоспитализиране поради остър панкреатит. Другите фактори за развитието на панкреатит включват:
– Определени лекарства
– Инфекции
– Структурни промени на панкреасния канал и жлъчните канали (каналите, които водят от жлъчния мехур към дванадесетопръстника)
– Травми в коремната област, в резултат на които се стига до нараняване на задстомашната жлеза (в това число наранявания при хирургическа операция)
– Необичайно високи нива на мазнини, циркулиращи в потока на кръвта
– Ненормално функциониране на паратиреоидната жлеза с високи нива на калций в кръвта
– Усложнения след бъбречна трансплантация
– Наследствена склонност към панкреатит
В около 5% от всички случаи на панкреатит заболяването е причинено от лекарства. Някои от лекарствата, които със сигурност са свързани с панкреатита, включват:
– Азатиоприн, 6-меркаптопурин (Imuran)
– Диданозин (Videx)
– Естрогени (противозачатъчни хапчета)
– Фуроземид или фурантрил (Lasix)
– Пентамидин (Nebupent)
– Сулфонамиди (Urobak, Azulfidine)
– Тетрациклини
– Тиазидни диуретици (Diuril, Enduron)
– Валпроева киселина (Depakote)
Част от лекарствата, които вероятно са свързани с панкреатита, са:
– Ацетаминофен (Tylenol)
– Инхибитори на ангиотензин конвертиращия ензим (Capoten, Vasotec)
– Еритромицин (еритран)
– Метилдопа (Aldomet)
– Метронидазол (Flagyl, Protostat или трихомонацид)
– Нитрофурантоин (Furadantin, Furan)
– Нестероидни противовъзпалителни лекарства (Aleve, Naprosyn, Motrin)
– Салицилати (аспирин или ацетизал)
Изглежда, всички тези причини имат сходен механизъм. При нормални обстоятелства много от изключително мощните ензими, произвеждани от панкреаса, се активизират едва след като навлязат в дванадесетопръстника, в който контактът с определени други химикали им позволява да функционират. При панкреатита тези ензими се активизират преждевременно и в действителност започват да функционират още в панкреаса.
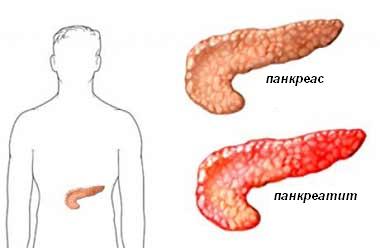
На практика панкреасът започва сам да се смила. Този процес е известен като самосмилане. Започва цикъл на възпаление, включително оток и загуба на функции. Смилането на кръвоносните съдове в панкреаса води до кървене. Други активни панкреасни химикали правят кръвоносните съдове пропускливи и в коремната кухина започва да изтича течност от нормалната циркулация. Освен това активизираните ензими си осигуряват достъп до потока на кръвта през ерозиралите кръвоносни съдове и започват да циркулират из тялото.
Един от главните симптоми на панкреатита е болката. Тя обикновено е интезивна и неотслабваща, локализирана в горния десен край на корема и често описвана като „пронизваща“ или „пробиваща“. Тази болка понякога се усеща чак до самия гръб на пациента. Дишането може да стане плитко, защото дълбокото поемане на дъх причинява още по-голяма болка. Пациентите получават облекчение, когато седнат с изправен гръб и се приведат напред – типичен механизъм за облекчаване на болката при панкреатита.
Характерни са също така гаденето, повръщането и подуването на корема. Често се наблюдават леко повишаване на температурата, ускорен пулс и ниско кръвно налягане.
При по-тежко болните пациенти могат да се появят класически признаци на шок. Шокът е сериозен синдром, който се появява, когато обемът (количеството) на течностите в кръвта е много ниско. При шок ръцете и краката на пациента стават студени, кръвното налягане пада опасно ниско, пулсът се ускорява и понякога се наблюдават промени в психичното състояние.
При много тежки случаи на панкреатит (т. нар. некротизиращ панкреатит) тъканта на задстомашната жлеза започва да умира и кървенето се увеличава. Поради кървенето в корема при пациентите с некротизиращ панкреатит могат да се наблюдават два ясно изразени признака. Признакът на Търнър представлява червеникаво-виолетов или зеленикаво-кафяв цвят в областта между долната част на ребрата и бедрената кост. Признакът на Гулен (Cullen) е появата на синкав цвят около пъпа.
Някои от усложненията при панкреатита се дължат на шока. При шок всички основни органи на тялото биват лишени от кръв и кислорода, който тя пренася, в резултат на което се получават увреждания. Сериозен риск при шок представляват бъбречната, дихателната и сърдечната недостатъчност.
Панкреасните ензими, които са започнали да циркулират през тялото (както и различните отрови в резултат на ненормалното смилане на панкреаса от тези ензими), имат изключително неблагоприятен ефект върху основните системи на организма. Възможни са най-различни усложнения, в това число увреждане на сърцето, белите дробове, бъбреците, лигавицата на стомашно-чревния тракт, черния дроб, очите, костите и кожата.
Панкреасните ензими действат върху кръвоносните съдове, заобикалящи панкреаса, а дори и на кръвоносни съдове, разположени по-далеч от него, като по такъв начин нараства рискът от образуване на кръвни съсирени (тромби). Тези съсиреци усложняват положението, като блокират протичането на кръвта в съдовете. Когато потокът на кръвта бъде блокиран, намалява снабдяването с кислород на различни органи, в резултат на което те могат да се увредят.
Задстомашната среда може да причини допълнителни проблеми дори след стихването на панкреатита. Когато целият орган се подуе и започне интензивно умиране на клетки (некроза), панкреасът става изключително податлив на сериозни инфекции. Няколко седмици след стихване на заболяването може да се развие локално събиране на гной (панкреасен абсцес), което да доведе до повишена температура и завръщане на болката.
Друго късно усложнение в резултат на панкреатита, което възниква няколко седмици след началото на заболяването, се нарича панкреасна псевдокиста. Тя се получава при натрупването на мъртва панкреасна тъкан, кръв, бели кръвни клетки, ензими и флуид, изтекъл от кръвоносната система. В опит да се обгради и капсулира това аномално натрупване, от мъртвата тъкан и растящата цикатриксна тъкан в тази област се образува нещо като стена. Псевдокистите причиняват допълнителна болка в корема, като създават натиск върху и изместват панкреасната тъкан, което води до още по-голямо увреждане на панкреаса. Освен това псевдокистите притискат близките структури в стомашно-чревния тракт, причинявайки още по-голямо влошаване на функциите. Псевдокистите се превръщат в опасни за живота, когато се инфектират (абсцес) и пукнат. В около 14% от всички случаи обикновеното спукване на псевдокиста води до смърт. Ако спукването е усложнено от кървене, смъртността нараства до 60%.
С прогресивното унищожаване на панкреасна тъкан при хроничния панкреатит се нарушават много от смилателните функции. Количеството хормони и ензими, които панкреасът произвежда при нормални обстоятелства, започва сериозно да намалява. Намаляването на производството на ензими води до неспособност правилно да се смила храната. Особено засегнато е смилането на мазнините. Изпражненията на пациента стават мазни при изхвърляне на мазнините от тялото. Неспособността да се смилат и усвояват протеините води до намаляване обема на мускулите (мускулната маса) и слабост. Неспособността да се смилат и използват хранителните вещества от храните води до недохранване и общо отслабване на организма. С напредване на заболяването трайните увреждания на панкреаса могат да доведат до диабет.
Лечение
Панкреатитът е сериозно състояние, което изисква медицинско диагностициране и лечение. Алтернативните терапии трябва да се използват единствено като допълнение към конвенционалното лечение.
Хранителна терапия
Преди да започнат да приемат хранителни добавки, пациентите трябва да се консултират със своя лекар, за да се уверят, че тези добавки няма да попречат на цялостната им програма за лечение. Препоръчват се следните промени в храненето, които могат да подпомогнат функционирането на панкреаса и да облекчат симптомите на панкреатита:
– Да се следва хранителен режим, препоръчван при диабет, и да се избягва консумацията на алкохол.
– Да се намали приемът на хидрогенирани и наситени мазнини, захар и силно обработени храни.
– Да се увеличи консумацията на жълти и оранжеви плодове и тъмнозелени зеленчуци, които са добри източници на бета-каротин, пълнозърнести храни, витамин С и други антиоксиданти.
– Да се приемат силни мултивитаминни и минерални добавки.
– Да се използват хромови добавки (300 микрограма на ден) с цел да се подпомогне контролирането на нивото на кръвната захар и да се повиши ефективността на инсулина.
– Да се приемат липотропни агенти (които увеличават потока на жлъчката към и от черния дроб) като витамин В6, витамин В12, фолиева киселина, холин, бетаин и метионин.
– Да се приемат панкреасни ензими по време на хранене.
Други терапии
Други алтернативни лечения, като например акупунктурата и техниките за релаксация, също могат да помогнат на пациентите да се справят с болезнените симптоми, свързани с панкреатита.
Стресът може да се намали посредством медитация, йога, тай чи или други техники за релаксация. Стресът може да стимулира пристъпите на панкреатита.
Материалите в lekuva.net са авторски и може да се използват само с публикуване на активен dofollow линк към оригиналния текст и без промяна на съдържанието, запазвайки всички линкове!
Това ще ви помогне
Специално подбрани от нас продукти, помагащи при описаните в статията здравословни проблеми.